서 론
상기도 폐쇄를 특징으로 하는 폐쇄성 수면무호흡증 (obstructive sleep apnea, OSA)은 수면 무호흡 증후군 대부분을 차지하며, 발생률은 전 인구의 2~4%로 보고되 고 한국에서도 3.2~4.5%의 유병률을 보이는 것으로 알 려져 있다.1) 이는 수면 중에 상기도가 부분적으로 또는 완전히 막히게 되어 무호흡이나 저호흡과 같은 환기장애 를 유발함으로서 나타나는데 적절하게 치료되지 않을 경우 한 코골이 및 무호흡 뿐만 아니라 당뇨, 고혈압이 나 심근 경색 등의 전신적인 합병증을 일으킬 수 있다고 보고되었다.2-4)
OSA의 병태생리를 설명하기 위한 Starling 저항 모델 에서는, 상부기도는 속이 비어있는 튜브모형으로 간주된 다. 이 모델에서, 비강으로부터 들어오는 기류가 감소하 거나 상부기도가 좁아지게 되면 기도 내의 음압이 증가 하게 되고, 이로 인해 인두가 폐쇄된다.5) 이러한 상부기 도의 협착과 기도 저항의 증가가 OSA의 주요한 병태생 리이며, 이로 인해 코골이, 무호흡 등의 증상을 일으킨다. 따라서 이러한 상부기도 협착, 기도 저항을 감소시키기 위해 여러 가지 내과적, 수술적 치료법이 보고되었다.6,7)
PAP(positive airway pressure) therapy는 중등도 이 상의 OSA 환자의 표준 치료법으로 받아들여지고 있고 많은 연구자들은 PAP therapy의 임상적인 치료 효과에 대한 긍정적인 결과를 보고하였다.8,9) 한편 여러 기존 연 구에서 CPAP 순응도를 조사한 결과 30~80%로 다양하 게 보고하였다.10) 이에 PAP therapy가 효과적인 치료법 이자 매일 일정시간 이상을 꾸준히 사용해야 치료효과 를 기대할 수 있음에도 불구하고 장기적인 순응도가 낮 은 문제로 끊임없는 기술 향상을 위한 방법이 개발되어 왔다. PAP therapy의 순응도를 개선시키기 위해 실제로 PAP therapy를 처방 받은 OSA 환자에서 치료 실패에 관 련된 임상적 요인 분석과 장기적인 순응도를 향상시키기 위한 임상 연구가 필요한 실정이다.
이전 발표된 연구 결과들에 따르면 PAP therapy 순응 도에 영향을 주는 여러 요인들로 주관적인 수면 증상, OSA 중증도,11) PAP therapy 효과에 대한 인식12) 등이 있다. 또한 좁은 상기도는 CPAP 치료 압력과 관련이 있고 해 부학적 구조도 순응도에 영향을 미칠 것으로 생각된다. 또한 최근 비강 및 상기도를 넓히기 위한 수면 무호흡 수 술이나 약물 치료 협착된 상기도의 해부학적 구조를 개 선시킴으로써 PAP therapy 순응도를 향상시킬 수 있다 고 보고된 바 있다.13,14) PAP의 순응도 차이에 따라 OSA 환자에서 다양한 수면 검사의 척도와 비중격의 편위, 하 비갑개 비대, 편도의 크기 및 구개 위치 등을 상기도의 해부학적 구조 차이 및 phenotype을 분석하고 이에 맞 춰서 적절한 치료 방법을 환자에게 제공하는 연구가 보 다 효율적인 OSA치료 및 그 성공율을 높이는 데 있어서 임상적으로 필요할 것으로 생각된다.
본 론
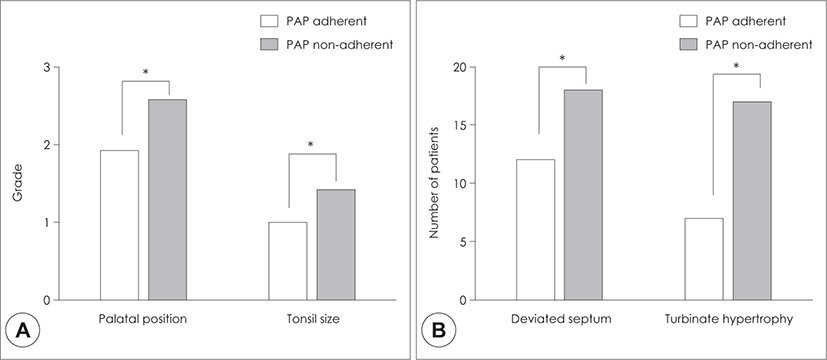
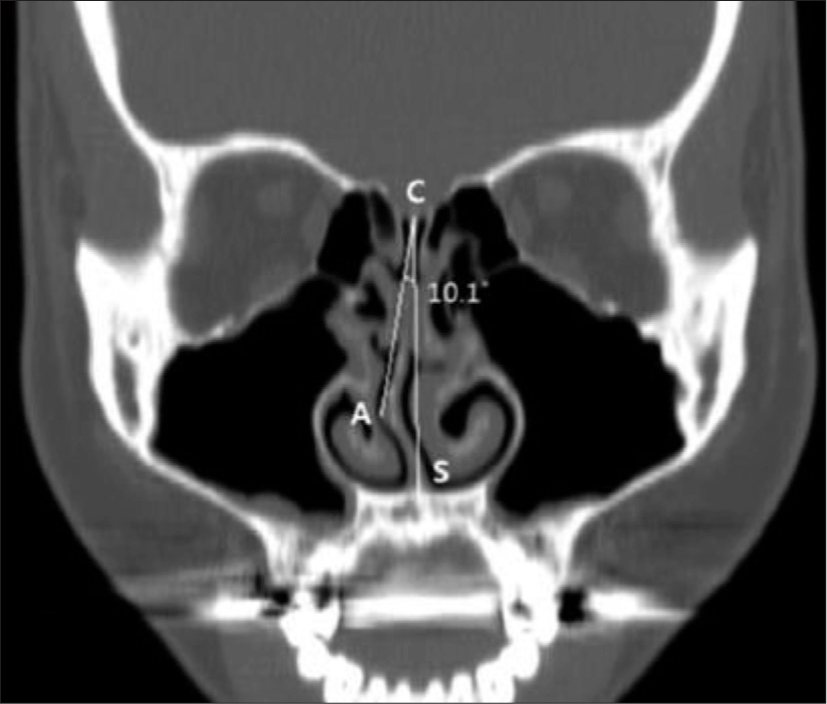
본원에서 2015년 3월부터 2017년 12월까지 수면다원 검사(full-night in-laboratory PSG)를 시행 후, OSA로 진단받고 초치료로서 CPAP을 처방 받은 48명의 성인 환자들을 대상으로 후향적 의무기록 분석을 시행하였 다. 이들의 평균 AHI 수치는 42.03/h이었고, 이는 첫 번 째 치료 방법으로 MAD 또는 수술 치료를 받은 환자군 의 평균 AHI 수치보다 약 2배 가량 높았다. 하룻밤에 4시 간 이상 CPAP을 사용한 일수가 전체 사용기간 중 70% 이 상일 경우를 순응군으로 정의하였을 때, PAP 순응군과 비순응군 간의 데이터를 비교해보면 두 군 간에 성별과 연령에 통계적으로 유의한 차이는 없지만 PAP 순응군에 서는 AHI 수치가 45.33/hr로 상대적으로 높았고 minimal O2 saturation도 낮았으며, 평균 BMI 수치는 PAP 순 응군과 비순응군에서 유의한 차이가 없는 것으로 나타 났다(Table 1). 여러 임상적 요인이나 수면 지수가 PAP 순응도에 중요한 영향을 주겠지만 PSG로 측정된 수면 인자가 상대적으로 높은 환자들이 양압기 순응도가 높을 것으로 생각되었다. 또한, 비강 및 구강의 해부학적 구조 에 따른 결과를 분석하였고, Tonsil size와 Palatal length 에 대하여 각각 Friedman 분류와 modified Mallampati 분류를 사용하였다. PAP 순응군과 비순응군 간에 비교 분석 결과를 보면 PAP 순응군에서 평균 Palatal grade는 1.92였지만 PAP 비순응군에서는 2.58로 통계학적으로 의미있게 높았고 Tonsil grade도 PAP 비순응군에서 1.42 로 순응군에 비해 높아서 Tonsil grade와 Palatal grade가 PAP 순응도에 의미있는 영향을 미치는 것으로 생각되 었다(Fig. 1A). 비중격의 편위 정도와 하비갑개의 비대 정도에 관한 분석도 시행하였다. 비중격 편위는 Coronal CT 영상에서 측정하였으며, crista galli와 anterior nasal spine을 잇는 선을 정중선(C-S line)으로 하고, 다시 crista galli와 비중격 중 가장 편위되어 있는 지점을 잇는 선(C-A line)을 설정하여, 두 선이 이루는 각도를 편위 각도로 간주하였다(Fig. 2).15) 편위된 각도의 크기에 따 라 I등급(<9°), II등급(9°~15°), III등급(>15°)으로 분류 하였다. 하비갑개 비대는 비강내시경 소견상 하비갑개가 비강 안에서 차지하는 비율(I : 0~25%, II : 26~50%, III : 51~75%, IV : 76~100%)에 따라 I-IV등급으로 분류하 였다. 분석결과 PAP 비순응군의 43.5%는 II등급 비중격 편위를 보였고 26.1%는 III등급 비중격 편위를 보였으며 73.9%는 II등급, 7.4%의 환자는 IV등급의 하비갑개 비대 가 있었다. PAP 순응군의 70.8%가 I등급, 29.1%는 II등 급의 비중격 편위를 보였고 70.8%가 I등급 하비갑개 비 대를 보였으나 단 8.3%의 환자만이 III등급 하비갑개 비 대를 보였다(Fig. 1B). 따라서 PAP 비순응군에서 비중격 편위와 하비갑개 비대 정도가 순응군에 비해 더 심하고 평균 비강 부피의 변화가 더 큰 편이었고 이는 하비갑개 점막의 비대와 상관 관계가 있다고 생각된다.
고 찰
이번 연구에서는 심한 비중격 편위, 하비갑개 비대, 편도와 혀의 비대 등과 같은 해부학적 요인들이 PAP의 순응도와 관련이 있는 것으로 나타났다. OSA의 치료는 수면 중 상기도의 개방성을 유지시키는 것을 목적으로 하며, PAP 혹은 구강내장치 등을 이용해 좁아진 기도를 확장시킨다.16) PAP은 OSA에 가장 효과적인 치료로 알 려져 있으며, 특히 중등도-중증의 OSA 환자에게 가장 적 합한 치료방법으로 보고되어 왔다. 또한 PAP과 생활습 관교정을 병행할 경우 인지기능을 개선시키며 심혈관질 환의 위험을 감소시키며 전반적인 삶의 질을 향상시킬 수 있다고 보고되었다.16) PAP therapy의 이러한 많은 장점 에도 불구하고, 낮은 순응도와 여러가지 국소 부작용들은 항상 문제시되었고, 이를 극복하기 위한 노력이 계속되고 있지만 이에 대한 확실한 방안은 지금까지 밝혀진 바 없 다.17,18) PAP 순응도를 높이는 것이 OSA 환자의 치료에 매우 중요하며, 따라서 PAP 순응도를 높이기 위해 OSA 순응군과 비순응군 사이의 임상적 요인, 비강, 구강 및 구인두의 해부학적 구조 차이 및 phenotype을 밝혀내고 CPAP 비순응군이 될 가능성이 높은 해부학적 요인들을 파악하는 것이 매우 중요하다고 생각된다.
여러 가지 해부학적 요인들이 상기도의 폐쇄, 코골이, 무호흡 등을 일으키는 원인이 될 수 있다. 특히, 비강 내 의 자연적인 기류를 방해하게 되면 상기도 내의 음압이 증가하게 되고 이것이 구인두, 하인두 부위에서 기도의 폐쇄를 유발하게 되며,19,20) 또한 정상인에서 코막힘이 상 기도의 저항을 증시시키고 수면호흡장애의 증상들과 연 관이 있다는 연구가 있었다.21,22) 이번 연구에서, PAP 순 응군에 비해 비순응군 환자에서 더 심한 비중격 편위와 하비갑개 비대가 관찰되었다. 특히, 순응군의 70.8%가 Grade I 비중격 편위와 경도의 하비갑개 비대를 보였으 나 비순응군에서는 Grade II 이상의 비중격 편위와 중등 도 이상의 하비갑개 비대를 보이는 환자가 순응군에 비 해 유의하게 많은 것으로 나타났다. 이러한 결과로 미루 어 볼 때, 앞서 기술한 해부학적 요인들이 비강 내의 기류 에 대한 저항을 증가시킴으로써 좀 더 큰 압력을 필요로 하게 되고, 이는 결과적으로 PAP의 사용을 더 어렵게 만 드는 요인으로 작용할 수 있음을 알 수 있다.
이러한 비강 내의 해부학적 요인뿐만 아니라 편도와 혀의 비대, 인두근육의 비대 등 구강 및 인두의 해부학적 요인 또한 상기도 저항을 증가시키는 요인이 될 수 있다. 이번 연구에서도 편도가 큰 환자와 modified Mallampati Grade가 높은 환자에서 PAP의 순응도가 떨어지는 것을 관찰할 수 있었다. 이는 편도 비대, 또 Mallampati Grade를 증가시키는 혀의 비대가 기도 저항을 증가시키 고 앞서 기술한대로 이러한 이유들로 인해 보다 높은 PAP의 압력이 요구되어 결과적으로 PAP의 순응도가 떨어지는 결과로 나타났다고 해석할 수 있다.
따라서 OSA 환자의 치료에 있어 PAP therapy 시작 전 에 환자의 비강 및 구강 내 해부학적 구조에 대한 면밀 한 평가가 향후 PAP 치료의 순응도를 예측하는데 도움 을 줄 수 있을 것으로 생각된다. 또한 PAP therapy를 시 작하기 전에, 상기도의 저항을 증가시키는 이러한 요인 들을 교정함으로써 PAP의 순응도를 향상시킬 수 있을 것으로 기대된다.






