서론
폐쇄성 수면무호흡증(obstructive sleep apnea, OSA)은 수면 중 반복적이고 비정상적인 상기도 폐쇄가 발생하여 산소포화도의 저하 및 수면의 분절, 주간 졸림증 등을 유발하는 질환으로, 한국에서 OSA의 유병률은 3.2%–4.5% 정도로 보고되고 있다.1) 조절되지 않은 수면무호흡증은 중년 이상의 환자에게서 고혈압, 심혈관계 질환의 발생율을 증가시킨다고 알려져 있으며, 그 외에도 울혈성 심부전, 부정맥, 폐고혈압, 뇌졸중, 급사와의 연관성도 제시되고 있어 주의가 필요한 질환이다.2),3) OSA의 치료로는 구강 내 장치, 인두 및 설기저 부위에 대한 이비인후과적인 수술, 양압기(positive airway pressure, PAP) 등의 방법이 사용되고 있는데 그중 PAP 치료는 1981년 Sullivan 등에 의해 처음 사용된 이후로 중등도 이상의 폐쇄성 수면무호흡증을 가진 환자에서 표준 치료법으로 평가되고 있다.4),5) 하지만 양압기의 뛰어난 치료 효과에도 불구하고 국내의 경우 양압기 순응도는 약 40% 정도에 불과한 것으로 보고되고 있다.6) 우리나라는 수면다원검사(polysomnography)와 PAP의 처방이 2018년 7월부터 조건부 급여화되었다. 성인에서 PAP의 급여 기준은 1년 이내 실시한 수면다원검사에서 무호흡-저호흡 지수(apnea hypopnea index, AHI)가 15 이상이거나 10 이상이면서 불면증, 주간 졸음, 인지기능 감소, 기분 장애를 동반하는 경우, AHI가 5 이상이면서 고혈압, 빈혈성 심장질환, 뇌졸중 기왕력, 산소 포화도가 85% 미만 중 하나 이상을 만족하는 경우로 정하고 있다.7) 환자의 순응도에 따라 급여의 적용 및 유지 여부를 결정하게 되며, 최초 순응을 통과한 이후에도 최소 3개월마다 순응도를 평가하여 급여 지속 여부를 판정하게 되며, 직전 처방 기간 동안의 기기 사용내역을 제출하지 않거나, 직전 처방 기간 동안 하루 평균 기기 사용 시간이 2시간 미만인 경우 양압기 급여가 중단된다.7)
OSA는 개인적 차원에서 만성질환 획득으로 인한 중년 이후 삶의 질 저하를 유발하고 국가적 차원에서 의료비 증가와 밀접한 연관성을 가지고 있다. 따라서 유병률 감소를 위한 다방면의 노력이 필요하며 이를 위해 양압기의 장기적 사용을 위한 방안 모색이 필수적이다. 본 연구는 PAP 처방을 받고 순응을 통과한 후 지속적으로 사용하고 있는 환자들에서 사용 기간별 중단 사유를 분석하였으며, 특히 1년 이상 장기적으로 PAP 치료를 하다가 중단하게 되는 요인에 대해 알아보고자 하였다.
대상 및 방법
본 연구는 수면다원검사와 PAP의 처방이 급여화된 2018년 7월부터 2022년 7월까지, 단일 기관에서 OSA로 진단받고 단일 PAP 회사에서 자동형 양압기 처방을 받은 229명 환자의 진료 기록, 체질량 지수(body mass index, BMI), AHI, 동맥혈 최저 산소포화도 등을 포함한 수면다원검사 기록, PAP 사용 비율과 중단 사유에 대해 후향적으로 검토하였다. 순응 기간은 최초 처방일로부터 90일 동안 연이은 30일의 사용 기간에서 하루 4시간 이상 사용한 날이 21일 이상인 경우에 순응 기간을 통과한 것으로 정의하였고, 순응 기간을 통과한 환자를 대상으로 하였다. 또한 PAP 순응도를 사용 시간에 따라 4시간 이상 되는 비율이 70% 이상인 경우 ‘좋음’, 50% 이상–70% 미만인 경우 ‘보통’, 50% 미만인 경우 ‘낮음’으로 분류하여, 순응도 ‘낮음’에서 중단 사유에 대해 분석하였다. 각 그룹별 비교 분석을 위해 맨-휘트니 검정(Mann-Whitney test), 교차분석(Chi-square test)을 시행하였고 Kaplan-Meier curve를 통해 시기별 탈락 추이를 살펴보았다. 모든 통계 분석은 IBM SPSS statistics 29.0.0.0(IBM, Armonk, NY, USA)을 사용하여 시행되었고, p-value가 0.05 미만일 경우 통계적으로 유의성을 가지는 것으로 판단하였다. 본 연구는 부산대학교 병원 기관생명윤리심의위원회(Institutional Review Board; IRB, 승인번호: H-2205-025-119)에서 승인을 받아 진행하였다.
결과
연구기간 동안 본 기관에서 229명이 자동형 양압기 처방을 받았다. 그중 49명이 순응에 실패하여 본 연구에서 제외되었고, 180명이 PAP를 지속해 사용하여 순응 통과율은 78.6%였다. 순응을 통과한 환자 중 2022년 7월 기준으로 PAP를 계속 사용 중인 환자는 147명이었고, 33명은 순응을 통과하였음에도 불구하고 PAP 사용을 중단한 것으로 확인되었다.
순응에 통과한 환자 180명에서 사용을 지속한 그룹과 사용을 중단한 그룹으로 나누어서 비교하였을 때, PAP 사용 지속군의 평균 나이는 53.9세, BMI는 27.0, AHI는 46.5, 최저산소포화도는 78.2, PAP 사용 후 AHI는 2.4였고, PAP 사용 중단 군의 평균 나이는 54.5세, BMI는 27.0, AHI는 39.9, 최저산소포화도는 78.9, PAP 사용 후 AHI는 2.2로, 두 그룹 간에 모두 통계학적으로 유의한 차이가 없었다. 두 그룹에서 당뇨, 고혈압, 심혈관 질환, 부정맥, 뇌졸중 기저력의 빈도 또한 유의미한 차이는 보이지 않았다(Table 1).
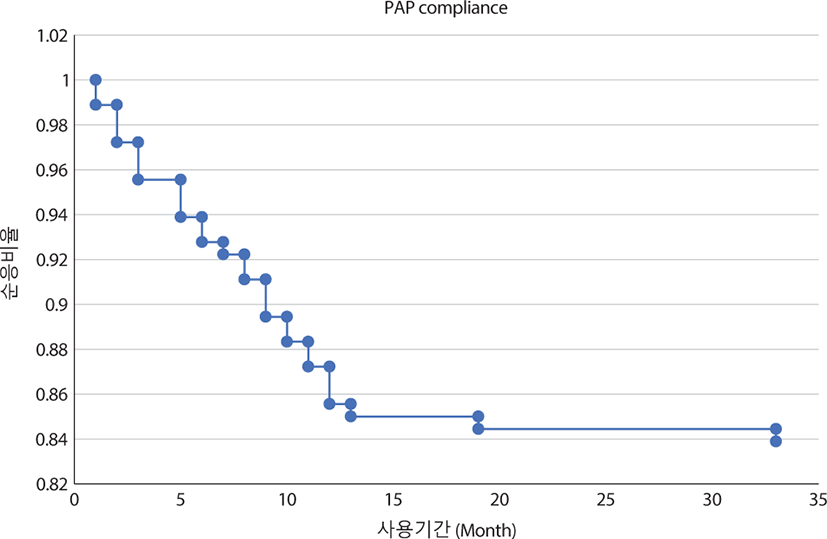
Kaplan-Meier curve를 통해 PAP 사용자의 시기별 중단 추이를 살펴보면 순응 통과 후 중단자 수는 지속적으로 증가하여 13개월까지 29명(16.1%)이 중단하였고 그 이후에는 급감하는 것이 확인되었는데, 13개월 이전에 중단한 사람의 수는 순응 후 중단군 전체 33명 중 87.9%에 해당하였다(Fig. 1). PAP 순응 후 중단군 33명을 순응 후 13개월 이전과 13개월 이후 그룹으로 나누어 중단 요인을 분석하였을 때, 13개월 이전 중단 그룹은 사용 빈도 적음이 8명으로 가장 많았고, PAP 장비 불편감 또는 부작용 7명, 다른 질환으로 인한 사용 어려움 5명, 개인 사정 5명, 증상 호전 4명이었으며, 13개월 이후 중단 그룹의 경우 다른 질환으로 인한 사용 어려움이 3명, 증상 호전이 1명으로 확인되었다. 순응 후 탈락 사유 중 가장 높은 빈도를 차지한 사용 빈도 적음의 경우 대부분 귀찮아서 혹은 깜빡하고 잠들어버려서 사용 빈도가 저조한 경우였으며, PAP 장비 사용 불편감은 마스크의 틈이나 입으로 공기가 새거나, 높은 양압으로 인해 호흡 시 거북함 등이 포함되었다. 타 질환으로 인한 사용 어려움은 중이염, 부정맥, 비염, 비용종으로 인한 비폐색 등이었다. 개인 사정은 잦은 출장이 가장 높은 빈도를 차지하였고, 타 지역 혹은 해외로 이사 혹은 군 입대 등의 이유도 포함되었다. 13개월 이전에 중단한 경우 29명 중 7명(24.1%)이 PAP 장비와 관련된 요인과 연관이 있었지만, 13개월 이후 중단한 경우는 모두 PAP 장비와는 무관한 요인으로 확인되었다(Table 2).
| Reasons | Period of use (month) | |
|---|---|---|
| <13 (n=29) | ≥13 (n=4) | |
| Insufficient usage | 8 | 0 |
| Discomfort or side effects of PAP | 7 | 0 |
| Other disease | 5 | 3 |
| Personal reasons | 5 | 0 |
| Improvement of symptoms | 4 | 1 |
치료 지속 그룹에 속한 환자 147명 중 110명(74.8%)이 순응도 좋음에 해당되었으며, 순응도 보통은 18명, 순응도 낮음은 19명으로 확인되어 대부분 환자에서 순응도가 잘 유지되는 것을 확인할 수 있었다. 순응도 낮음에 관련되는 요인을 13개월 이전과 13개월 이후 그룹으로 나누어 분석하였을 때 두 그룹 모두에서 PAP 장비 사용 불편감 또는 부작용이 4명으로 가장 높은 빈도를 차지하였으며, 위장 팽만감, 마스크 부위의 피부 자극, 콧등 눌림 등이 확인되었다. 13개월 이후 그룹에서 출장을 포함한 개인 사정이 2명, 잊어버리고 잠드는 경우를 포함한 사용 빈도 적음이 3명으로 확인되었고, 다른 질환으로 인한 사용 어려움에는 대부분 OSA와 무관한 전신 질환의 악화에 의해 사용이 어려운 경우였으며, 코로나19 감염과 관련된 후유증으로 사용이 불가한 경우도 확인되었다(Table 3).
| Reasons | Period of use (month) | |
|---|---|---|
| <13 (n=6) | ≥13 (n=13) | |
| Insufficient usage | 0 | 3 |
| Discomfort or side effects of PAP | 4 | 4 |
| Other disease | 1 | 4 |
| Personal reasons | 1 | 2 |
| Improvement of symptoms | 0 | 0 |
고찰
PAP 치료는 중등도 이상의 OSA 환자에서 일차적으로 권유되는 표준 치료 방법이지만 국내외의 여러 보고에 따르면 PAP 순응도는 여전히 저조한 수준이며, Rotenberg 등에 따르면 지난 20년간 의료진의 각종 개입에도 불구하고 뚜렷한 성과를 얻지 못하는 실정이다.8) 본 연구는 수면다원검사와 PAP 처방에 대해서 국민건강보험이 적용된 이후 환자들의 금전적 부담이 다소 해소된 상황에서, 3개월의 순응 기간을 통과한 후 1년 이상 장기적으로 PAP 치료를 하다가 중단하는 요인이 무엇인지에 대해 분석한 첫 번째 논문이라는 의의가 있다. 순응 이후 많은 환자가 PAP의 사용을 장기적으로 이어 나가지 못하고 있으므로, 어떤 요인에 의해서 PAP 사용을 중단하게 되는지를 분석함으로써 PAP의 장기적 순응도를 높이기 위한 전략 수립에 실마리를 제시하고자 하였다.
본 연구에서 PAP를 처방한 229명 중 49명이 순응 기준을 통과하지 못하였다. 순응을 통과한 환자 180명 중 147명은 PAP를 지속적으로 사용하였지만 33명은 순응을 통과하였음에도 불구하고 PAP 사용을 중단하였다. 순응 후 중단하는 추이를 살펴보면 순응 후 1개월에서 13개월까지 꾸준히 발생하였고 그 이후에는 중단하는 환자의 수가 급감한 것으로 확인되었는데, 이는 순응 10개월 후 순응도가 20%까지 하락한다고 확인된 Gabryelska 등의 연구와 유사한 결과이다.9)
본 연구를 통해 PAP 사용을 중단하는 요인이 PAP 사용 기간에 따라 다르다는 것을 확인할 수 있었다. 13개월 이전과 13개월 이후 그룹으로 나누어 중단 요인을 분석하였을 때, 순응 후 PAP 사용을 중단한 33명 중 29명이 13개월 이전에 중단하였는데, 이는 전체 중단군 중 87.9%를 차지하는 수치이다. 중단 사유는 PAP 사용의 빈도가 낮거나 PAP 장비 사용에 대해서 불편감을 느끼는 등 장비 부적응으로 인한 요인이 51.7%를 차지했고, 13개월 이후에는 사용 후 중단하는 경우는 장비와 관련된 요인으로 중단한 경우는 없었으며 동반질환으로 인한 사용 어려움이었다. 그러므로 PAP 사용 13개월까지는 필요시 의료진과의 면담을 자주 시행하여 어떤 요인이 PAP 사용에 장애가 되는지를 구체적으로 파악하려는 노력이 선행되어야 하며, 원인에 따라서 PAP 사용을 습관화하는 수면 전 생활 방식을 구체적으로 조언해주거나, 장비의 불편감을 해소하는 방법을 환자와 의료진이 함께 찾아봄으로써 PAP 사용에 적응하지 못하여 탈락하는 경우를 최소화하는 것이 PAP 사용의 장기화를 이끌어내는 데 있어서 가장 중요한 부분이라고 생각된다.
PAP 사용 지속군을 대상으로 순응도에 따라서 분류하였을 때 좋음이 75%, 보통이 12%, 낮음이 13%로 확인되어, 87%의 환자들은 평균 사용 시간이 4시간 이상 되는 날의 비율이 50% 이상 되어 대부분 환자에서 순응도가 잘 유지되는 것을 확인할 수 있었다. 순응도 낮음에 속하는 환자를 대상으로 PAP 사용 시간을 저조하게 하는 요인을 13개월 이전과 13개월 이후 그룹으로 나누어 분석하였을 때, 두 그룹 모두에서 PAP 장비 사용 불편감 또는 부작용이 가장 높은 빈도를 차지하였다. 따라서 PAP를 지속적으로 사용하고 있지만 순응도 낮음 그룹에서도 PAP 사용 중단군과 PAP 장비 불편감 또는 부작용이 순응도를 낮추는 가장 중요한 요인인 것을 확인할 수 있었다.
이번 연구 결과를 통해 PAP 사용을 장기적으로 중단 없이 지속적으로 유지하기 위해서는 의료진이 환자 면담을 시행할 때 사용 기간에 따라서 다른 방향으로 조언할 필요가 있다고 생각된다. PAP 사용 13개월 이전에는 PAP 장비에 적응하는 문제가 가장 중요하므로 장비와 관련된 불편함과 부작용을 적극적으로 해소해 줄 수 있어야 하며, 13개월 이후에는 장비 불편함과 관련된 요인보다는 장비를 지속적으로 사용해야 하는 이유를 환기시켜서 PAP 사용에 소홀해지지 않도록 유도하는 것이 중요하다고 생각된다. 양압기를 13개월 이상 사용 중인 경우에도 순응도가 낮아질 수 있으므로 환자의 생활습관이나 양압기 부작용, 다른 전신 상태 등을 체크하여 적절한 조언을 한다면 순응도를 더 증가시킬 수 있으리라 생각된다.
본 연구는 2018년 7월 수면다원검사와 PAP 사용에 대해서 국민건강보험이 적용된 이후 PAP 중단 사유에 관하여 장기적으로 조사한 최초의 보고라는 의미가 있으나 단일 기관에서 시행된 연구이기 때문에 환자군의 특성이 편향되었을 가능성이 존재하며, 환자군의 크기가 크지 않다는 제한점이 존재한다. 좀 더 오랜 기간 환자를 모집하여 다기관의 자료를 통합적으로 분석한다면 환자들에게 어떤 요인이 PAP 치료를 하는 데에 장애가 되는지 좀 더 심도 있게 파악할 수 있을 것이며, 환자들로 하여금 양압기를 장기적으로 사용할 수 있도록 이끄는 데 큰 도움이 될 수 있을 것이라 생각한다.
결론
양압기 사용 중단은 순응 통과 후 13개월까지 지속적으로 증가하는 경향을 보였으며 그 이후에는 중단율이 감소하는 것으로 확인되었다. 13개월 이전에 중단한 경우는 PAP 장비의 불편함을 주로 호소하였고, 13개월 이후에는 환자의 기저 질환과 관련된 사용 곤란이 주된 요인으로 확인되었다. 그러므로 PAP 사용 기간이 13개월 이전인 경우에는 장비의 불편을 해소해 주는 것에, 13개월 이후인 경우에는 환자의 생활 습관이나 기저 병력 등 환자 건강의 전반적인 면에 초점을 맞추어 면담하는 것이 PAP 장기 순응도를 향상시킬 수 있을 것으로 생각된다.
